Especialistas discutem razões e soluções para a queda da cobertura vacinal, que pode trazer de volta doenças já controladas ou eliminadas do Brasil
Por Cátia Guimarães*
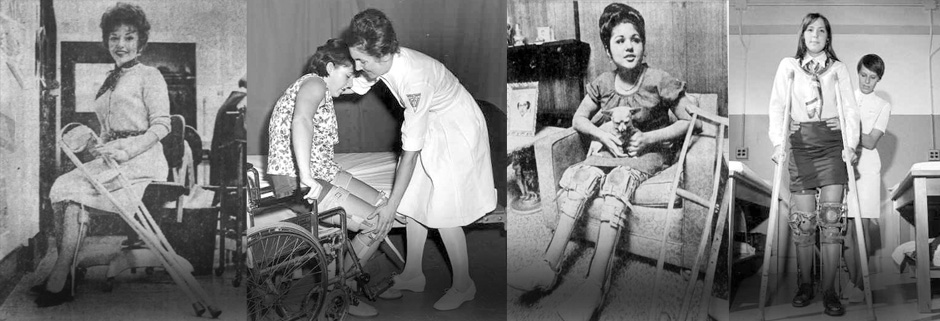
Aldoney Costa tinha dois anos quando se mudou de Santarém para Jacareacanga, no Pará. Aos quatro, foi com a família para o Rio de Janeiro, onde vive até hoje, aos 65 anos. A primeira mudança se deu em função do trabalho do pai, que era militar. Já a segunda foi uma busca por socorro: era preciso encontrar tratamento para a doença que, repentinamente, lhe tirou o movimento das pernas. O diagnóstico era paralisia infantil, também chamada de poliomielite. “Uma boa parte da minha infância eu passei dentro de casa. Eu não me locomovia de jeito nenhum, só me arrastava”, conta.
Depois de muita fisioterapia e seis cirurgias, inclusive algumas que ele caracteriza como “traumáticas”, com longos períodos de recuperação, Costa conseguiu ficar de pé e, com isso, evoluir da cadeira de rodas para a muleta. Foi só aí, quando tinha entre oito e nove anos de idade, que ele finalmente conheceu a escola – até então, aprendia na casa de uma professora, levado no colo pelo pai. “Tinha coisa que eu não podia fazer. Soltar pipa, por exemplo. Uma vez eu tentei da janela, mas não deu certo. Era assim: aceitava algumas limitações mas tentava superar outras e conseguia”, diz, orgulhoso de ter estudado, se formado, tido filhos e de trabalhar até hoje como pesquisador tecnologista do Inmetro, apesar das dificuldades. Ele completa: “Eu me lembro que quando era criança, ficava pensando que ia voltar a andar. Mas depois chegou uma época em que tomei consciência de que não tinha mais jeito mesmo”.
Para os brasileiros que nasceram logo depois, o “jeito” foi a prevenção. A diferença é que, embora a vacina já existisse quando Costa contraiu a doença, ela era uma novidade recente e pouco disseminada: aprovada em 1955, no Brasil as primeiras campanhas públicas aconteceram, de forma localizada, a partir do início da década de 1960 e apenas nos anos 1980 adotou-se uma estratégia massiva e nacional de imunização. Há mais de 30 anos, o país não registra nenhum caso da doença. Foi uma grande conquista, mas que corre o risco de retroceder. “Para se ter certeza de que não vamos ter nenhum surto mais, tem que vacinar”, avisa Akira Homma, pesquisador de Bio-Manguinhos/Fiocruz.

Pois a má notícia é que recentemente a pólio voltou a assustar: 28 países que tinham se livrado da doença viram surgir novos casos, e os especialistas menos otimistas acreditam que, se o cenário continuar do jeito que está, no Brasil esse retorno é só uma questão de tempo. “A gente só está esperando começar”, alerta Marcio Nehab, pediatra e infectologista, pesquisador do Instituto Nacional de Saúde da Mulher, da Criança e do Adolescente Fernandes Figueira (IFF/Fiocruz). E, segundo o texto de apresentação do projeto ‘Retomada das Altas Coberturas Vacinais’, coordenado por Bio-Manguinhos/Fiocruz e pela Secretaria de Vigilância em Saúde (SVS) do Ministério da Saúde, “se houver a volta da poliomielite, o Brasil não dispõe de hospitais com equipamentos específicos para seu tratamento”.
E essa é só uma parte dos problemas de um país que, depois de décadas de sucesso do Programa Nacional de Imunizações (PNI), viu a cobertura vacinal da população cair vertiginosamente. O sarampo não só voltou, como já causou mortes, sobretudo de crianças abaixo de 18 meses. A meningite meningocócica deu sinal de vida, com um recente surto no Espírito Santo. Doenças que ainda não desapareceram completamente mas que mantêm-se controladas, como difteria e rubéola, aguardam na fila dos males oportunistas que aproveitam as brechas da baixa cobertura vacinal para se disseminar. Hoje todas as vacinas que compõem a caderneta do PNI estão com cobertura abaixo do necessário para a proteção individual e coletiva que elas devem promover.
Claro que a pandemia de Covid-19 – que desviou a atenção para a doença emergente, exigiu isolamento social e sobrecarregou os serviços de saúde – teve efeito sobre a procura das demais vacinas, mas a verdade é que esse número vem caindo desde 2013. Dados mostram que, em 2021, a cobertura vacinal média de todas as vacinas no Brasil não alcançava os 68% – para efeito de comparação, em 2012 era de 96,5%. E quando se olha separadamente para algmas doenças, como as hepatites A e B, difteria, tétano, coqueluche e a própria poliomielite, os índices são ainda piores. “A gente pode ter um surto de doença meningocócica a qualquer momento. Não dá para saber se vai ser amanhã ou daqui a um ano, mas a baixa cobertura gera isso”, exemplifica Isabella Ballalai, vice-presidente da Sociedade Brasileira de Imunizações (SBIm).
Convivendo há mais de 60 anos com as marcas da pólio no corpo, Aldoney Costa conta que, de vez em quando, alguma criança pergunta por que ele usa muleta. “Eu respondo que é porque não tomei aquela vacina da gotinha. Não tomei porque não tinha”, diz, reforçando que incentiva a vacinação para todas as doenças previstas no PNI. “Não faz sentido acontecer o que aconteceu comigo pela decisão de uma pessoa de não vacinar a criança. No meu caso, na época, a vacina não chegou por questões estruturais, de deslocamento, mas hoje a cobertura vacinal é nacional”, diz. Ballalai reforça: “Isso é vergonhoso para o nosso país. E não dá para dizer que a culpa é da população que não está indo se vacinar”.
Por que não vacinar? Dificuldades de acesso
De fato, os entrevistados desta reportagem são unânimes em elogiar o PNI e toda a estrutura que ele envolve nos três níveis de governo. Em tempos ‘normais’, sem surtos e epidemias, de modo geral não faltam na rede pública de saúde as vacinas que integram o calendário do Programa, embora já tenha havido situações desse tipo. Mas ter vacina não significa garantia de acesso. “O Brasil vai a cada comunidade indígena e aos lugares mais remotos do país levar a vacinação. É um negócio fantástico. Mas acesso não deve ser [uma preocupação] só para essas comunidades remotas. Numa cidade grande, muita gente acaba também não tendo acesso, por exemplo, porque o horário não é adequado. Hoje quem tem uma avó para levar as crianças [ao posto de saúde] enquanto a mãe trabalha?”, questiona a pesquisadora da SBIm, ressaltando que “infelizmente”, ainda são as mulheres que se responsabilizam pela vacinação da maioria das crianças.
O problema é que, em boa parte dos municípios, fora de situações excepcionais como foi a pandemia de Covid-19, as salas de vacinação funcionam no horário comercial. Já tramitaram no Congresso Nacional projetos de lei que visavam abonar a falta ao trabalho de quem levasse o filho para vacinar, mas nenhum foi aprovado. Mesmo nos casos em que convenções coletivas ou outros instrumentos flexibilizam essa possibilidade, Ballalai lembra que, na prática, muitas vezes o empregador não vê esse direito com bons olhos. Além disso, é preciso considerar que, se a imunização infantil depender de se faltar ao trabalho, não vai haver legislação que dê conta porque, pelo calendário do PNI, antes de completar um ano, uma criança precisa tomar 14 vacinas, duas ao nascer e todas as outras distribuídas até os 12 meses de vida. “Tem que vacinar em igreja, em templo, no posto de saúde em horário estendido, no final de semana, nas escolas, nas creches, no metrô, nos cinemas, nos teatros, nas praças públicas… Tem que levar a vacina até a criança”, propõe Nehab.
A caderneta do PNI hoje contém vacinas para crianças, adolescentes, adultos e idosos, mas a concentração da maior parte delas na primeira infância não é por acaso. “Quanto mais cedo você imunizar o indivíduo, mais chance ele tem de chegar à vida adulta”, resume Isabella Ballalai. Além disso, destaca Marcio Nehab, a maioria das doenças para as quais existe vacina é mais prevalente na infância, sem contar que essa é, ainda, a faixa etária em que, levados pelos pais ou responsáveis, mais se procura com regularidade os serviços e profissionais de saúde. Focar nas crianças é, então, segundo o pediatra, uma estratégia mundial para melhorar a cobertura vacinal e reduzir essas doenças.
Outro fator relacionado à imunização que remete à organização dos serviços de saúde, na avaliação da vice-presidente da SBIm, é a importância da formação dos profissionais envolvidos na vacinação para que não se gere medos infundados nas pessoas nem se perca a oportunidade de vacinar alguém que já se deslocou até o posto de saúde. “Você saiu de casa, gastou o tempo e quando chega lá dizem que você não precisa da vacina ou que ela está contraindicada. A gente vê ainda hoje [profissional] dizendo que precisa comer ovo para tomar determinada vacina”, ilustra, explicando que a complexidade do calendário vacinal das crianças aumentou muito e que a rotatividade dos trabalhadores que lidam com a imunização atrapalha esse processo.
Cada um com seus problemas…
O presidente do Departamento Científico da Sociedade Brasileira de Pediatria (SBP), Renato Kfouri, ressalta que, como o Brasil é um país muito grande e desigual, “as causas de não-adesão à vacina são muitas”. “É preciso conhecê-las, regionalizá-las e ter ações de imunização específicas para cada região, atacando cada ponto”, defende. E é exatamente isso que o projeto ‘Reconquista de Altas Coberturas Vacinais’, que está sendo desenvolvido por Bio-Manguinhos, da Fiocruz, em parceria com a SVS do Ministério da Saúde, pretende fazer. Não por acaso, o primeiro passo foi a elaboração de um plano de ação nos municípios, envolvendo profissionais e gestores locais, a partir de um diagnóstico das dificuldades de imunização naquele território. “É necessário ir até a na ponta para mostrar e conversar, ver o que está faltando, do que estão precisando, dar informação, capacitar o pessoal. Porque eles serão os verdadeiros protagonistas dessa reversão de baixa cobertura vacinal”, explica Akira Homma, que coordena o projeto pela Fiocruz, junto com Maria de Lourdes Maia, ambos de Bio-Manguinhos.
A proposta é desenvolver uma série de ações de apoio ao PNI envolvendo tanto a vacinação propriamente dita – abordando infraestrutura e pessoal, entre outros aspectos – quanto questões relativas à qualidade dos dados lançados nos sistemas de informação e à educação e comunicação voltadas para a população. O projeto-piloto está sendo realizado em 16 municípios do Amapá e 25 da Paraíba e abrange desde a pesquisa e sistematização das causas da baixa cobertura vacinal nessas regiões até a construção de planos de ação locais que, uma vez aprovados pelo Ministério da Saúde, podem resultar em financiamento extra para fortalecer a busca das reconquistas vacinais nessas localidades. A ideia é que, a partir do acompanhamento e avaliação dos resultados desse piloto, seja possível promover a troca de experiências das “melhores práticas” e disseminar a metodologia do projeto para todo o país. “É um momento difícil: tem a pandemia, tem a questão econômica, muita gente sem emprego, há outras prioridades. Então, é necessário ter toda a sociedade convencida e mobilizada para reverter essa baixa cobertura”, defende Akira Homma.
Um dos municípios que participou da experiência-piloto foi Baía da Traição, na Paraíba. Uma das conclusões que o diagnóstico coletivo sobre os problemas locais apontou é que fazia falta um profissional fixo trabalhando exclusivamente na sala de vacina, o que, segundo o secretário de saúde, Aluízio de Lorena, já foi providenciado. Outra medida indicada, também de acordo com o gestor, foi a retomada do Programa Saúde na Escola (PSE), pensado como um caminho para facilitar o acesso à vacina, que passaria a ser aplicada no próprio espaço escolar. Além disso, a proposta é que, através do PSE, se verifique e acompanhe o cartão de vacinação dos estudantes, estabelecendo, inclusive, que o cumprimento da caderneta do PNI seja condição para a frequência às aulas. Na mesma linha, o secretário diz que a Pasta vai solicitar à prefeitura a publicação de um decreto exigindo que todos os profissionais da saúde e da educação estejam com a vacinação em dia, incluindo a dose de reforço contra Covid-19 que, segundo ele, foi uma das fragilidades identificadas neste momento.
Também como desdobramento do plano de ação construído com o apoio do projeto de Reconquista das Coberturas Vacinais, o município deve implementar um “cartão espelho” para melhorar o acesso das pessoas à vacinação. O secretário explica que na cidade, que tem 6,3 mil habitantes, há apenas uma sala de vacinas, mas a ideia é que, uma vez identificado pelo agente comunitário de saúde (ACS) que o cartão de vacinação de um usuário está desatualizado, a unidade de saúde daquela microárea seja avisada pelo prontuário eletrônico e, excepcionalmente, ofereça a vacina àquela pessoa no local. Não por acaso, a integração das ações do PNI com a atenção básica é um dos objetivos declarados do projeto ‘Reconquista’ em nível nacional. Em Baía da Traição, além disso, estão sendo organizados mutirões com carro de som e distribuição de brindes para as crianças, incentivando a vacinação, principalmente contra a Covid-19.
De Lorena conta que, por lá, no início a vacinação contra a Covid-19 encontrou dificuldades entre os indígenas aldeados, que compõem mais da metade da população do município. “Muitas aldeias têm sua cultura muito enraizada. Eu acho isso muito bom. Mas infelizmente essa cultura às vezes esbarra em algumas outras coisas que a modernidade tem trazido”, diz o secretário. Segundo ele, esse problema já foi resolvido e a campanha de imunização contra o novo coronavírus foi além da expectativa nessas regiões. Ele reforça ainda que nas áreas indígenas do município praticamente não há problema de acesso às vacinas porque a busca ativa, desempenhada pela Secretaria de Saúde Indígena, funciona muito bem, com o trabalho dos ACS “de porta em porta”. Além disso, diz, a vacinação é condicionalidade para o recebimento de alguns benefícios, como cesta básica, o que acaba funcionando como um incentivo. O problema nessas áreas, segundo ele, é o atraso na alimentação dos dados de imunização nos sistemas de informação.
Toda essa diversidade dentro de um mesmo município mostra a importância do diagnóstico local no esforço de recuperação da cobertura vacinal brasileira. E o olhar sobre o cenário da imunização em cada cidade e estado é importante também para se garantir o que se chama de homogeneidade da cobertura vacinal. Isso porque para cada doença imunoprevenível estabelece-se um percentual mínimo de pessoas vacinadas necessário para conter a sua proliferação – no caso do sarampo, por exemplo, esse número fica em torno de 95%. A questão é que alcançar essa marca nacionalmente não é suficiente: é preciso que não haja municípios ou estados muito abaixo desse valor, caso contrário, eles se tornam a porta de reentrada das doenças. Em outras palavras, é importante olhar para cada pedaço do país porque a cobertura vacinal precisa ser não apenas alta mas também homogênea.
No mesmo barco
É preciso destacar, no entanto, que o indicador que mede a cobertura vacinal geral tem o papel de alertar para problemas que vão além do nível local e precisam ser enfrentados nacionalmente. Afinal, quando as taxas de cobertura de uma determinada doença caem, isso pode se dever a uma conjuntura específica, como a falta daquele imunizante; quando a baixa vacinação está concentrada em alguns municípios, é possível também que o diagnóstico aponte para problemas de estrutura do SUS local; mas como explicar uma cobertura insuficiente em quase todo o país para quase todas as vacinas? Ainda que um problema complexo como esse não tenha explicações únicas e simples, os especialistas ouvidos pela reportagem são unânimes em apontar um fator como o mais determinante: os brasileiros perderam a percepção do risco dessas doenças. Dito de outra forma, o país tem sido vítima do sucesso do PNI, que conseguiu produzir gerações de pessoas que nunca viram um único caso de sarampo ou de pólio, por exemplo, e por isso perderam o medo de ter seus filhos contaminados.
“Pólio, sarampo, coqueluche, meningite: todas essas doenças tinham um impacto importante e hoje são doenças controladas e eliminadas, algumas até erradicadas, graças às vacinas. Esse é o grande desafio da vacinação: ela faz tanto sucesso que a percepção é justamente de que as doenças não existem mais, são menos graves ou só acometem raramente. Perde-se a percepção de risco”, explica Kfouri. Exatamente por isso, apesar de comovente, a história que abre esta reportagem é certamente distante da realidade da maioria dos leitores, que provavelmente nunca viram uma criança com paralisia infantil. “É claro que fake news, o horário de posto e o desabastecimento atrapalham a cobertura vacinal. Mas como pano de fundo, o principal fator que realmente modifica o comportamento das pessoas na não busca pela vacinação é a ausência da percepção do risco de doenças que, paradoxalmente, foram as vacinas que controlaram”, completa o representante da SBP.
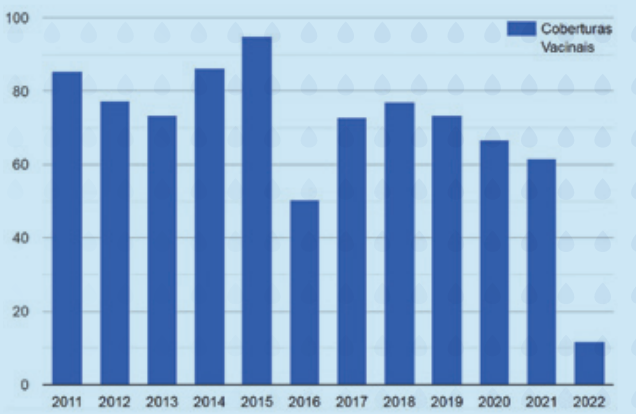
Ballalai acredita que todos esses fatores estão misturados na conjuntura brasileira, marcada pelo que ela define como um cenário de “hesitação vacinal”. “Quando as pessoas não enxergam o risco-benefício e são impactadas por falsas informações, elas ficam na dúvida e não vão se vacinar”, resume. E esse fenômeno, que ela caracteriza como “multifatorial”, explica tanto a despreocupação com doenças controladas ou eliminadas pelo sucesso de décadas de vacinação no Brasil, como pólio e sarampo, quanto a baixa adesão à imunização infantil contra uma doença nova como a Covid-19. Marcio Nehab analisa que o fato de muitas crianças terem se contaminado durante o pico da variante ômicron, entre o final de 2021 e o início deste ano, adquirindo, portanto, uma imunidade natural provisória, aliado à constatação científica de que a Covid-19 provoca menos casos graves e mortes na infância, fez com que muitas mães decidissem não vacinar seus filhos.
“É muito difícil uma criança morrer de Covid, mas é muito mais fácil morrer de Covid do que pela vacina. As pessoas começam a achar que é melhor às vezes você ter a doença. É absurda essa inversão do sentido da proteção”. No momento em que esta reportagem foi finalizada, mais de 81% da população brasileira acima de cinco anos tinha tomado as duas doses da vacina contra Covid-19 (ou a dose única, no caso da Janssen). A redução da percepção de risco sobre o novo coronavírus, com a melhora dos números da pandemia, pode ajudar a explicar por que a procura pela dose de reforço tenha sido bem menor, atingindo pouco mais de 51% da população com mais de 18 anos, para a qual ela é indicada. A tardia autorização para a imunização infantil contra a Covid-19, que no Brasil só chegou em janeiro deste ano, quando boa parte da população, incluindo as crianças, já tinham contraído a doença, na avaliação de Nehab pode ajudar a explicar que o cenário da vacinação seja tão pior para o segmento da população de 5 a 11 anos: menos de 55% tinham tomado a primeira dose e pouco mais de 21% receberam a segunda.
Dúvida por quê?
Ao enfatizar o fenômeno da “hesitação vacinal”, Isabella Ballalai quer destacar que, no Brasil, o problema não é propriamente uma recusa à imunização, mas uma espécie de cálculo que a população passou a fazer sobre a relação entre o risco e o benefício de vacinar suas crianças. Tania Fernandes, pesquisadora da Casa de Oswaldo Cruz (COC), da Fiocruz, que estudou a campanha contra a varíola e a Revolta da Vacina, do início do século passado, concorda: “A população brasileira é muito receptiva à vacinação”.
A dificuldade de acesso pode explicar, por exemplo, que, diante da impossibilidade de levar o filho para tomar todas as vacinas indicadas na caderneta, com os devidos intervalos, as mães escolham aquelas que, por critérios variados, julguem mais importantes. Nesse caso, as doenças que são consideradas “do passado”, como pólio e sarampo, acabam perdendo espaço na hierarquia dos riscos calculados. O fato de uma vacina ser nova – porque foi produzida há pouco tempo, como ocorreu com a da Covid-19, ou porque foi recentemente introduzida no calendário nacional – também costuma gerar medos e, consequentemente, dúvidas sobre os benefícios da imunização, segundo Ballalai.
O processo funciona meio como um cachorro correndo atrás do rabo: como parte do trabalho de farmacovigilância, necessária para assegurar a segurança de todo medicamento e imunizante, é comum que, diante de uma vacina desconhecida, a população registre mais eventos adversos, ou seja, efeitos ‘colaterais’ que tenham surgido depois da vacina e podem ou não estar associados a ela. Quando esse aumento de notificações se torna ‘notícia’ – seja de matérias jornalísticas, seja de postagens em redes sociais ou de boatos sem apuração mais rigorosa –, aumenta ainda mais o medo da população em relação àquele imunizante. Ocorre que, em geral, depois de serem cientificamente investigadas, apenas uma pequena parte das notificações indicam, de fato, eventos adversos das vacinas. Mas, como essa comprovação leva um tempo, até lá, muitas vezes o estrago já está feito.
“Se eu tomar uma vacina, daqui a três dias for atropelada e achar que isso foi uma tonteira que me deu por conta da vacina, eu posso notificar isso. Vai estar lá no relatório do Ministério [da Saúde] como um evento adverso pós-vacina. O que as pessoas precisam entender é que esses eventos adversos vão ser monitorados, investigados e classificados em ‘com relação à vacina’, ‘sem relação à vacina’ ou ‘indeterminados’, que são aqueles que a gente não conseguiu definir se tinham ou não relação”, explica Ballalai, que completa: “Com o tempo, as pessoas continuam se vacinando e relaxam, passam a estar mais informadas e já não notificam qualquer coisa achando que é da vacina”.
Exemplos não faltam. Ela destaca a decisão do governo do Japão, em 2013, de suspender a campanha de vacinação contra HPV – vírus de uma doença sexualmente transmissível que pode causar câncer de útero, cuja imunização, no Brasil, é recomendada para meninas de nove a 11 anos – em função do grande número de eventos adversos notificados. Passados o medo e a confusão iniciais, segundo a vice-presidente da SBIm, o país hoje tem uma alta cobertura vacinal contra HPV e um baixo número de registro de eventos adversos, “compatível com o que a vacina realmente pode causar”. Mesmo no Brasil, de acordo com a pesquisadora, a vacinação contra o HPV é um bom exemplo da hesitação em função de um cálculo ‘particular’ da relação entre risco e benefício. Isso porque, por se tratar de uma doença sexualmente transmissível, muitas vezes a percepção imediatista dos pais faz com que eles não compreendam a necessidade de imunizar a filha numa idade em que ela ainda não tem vida sexual.
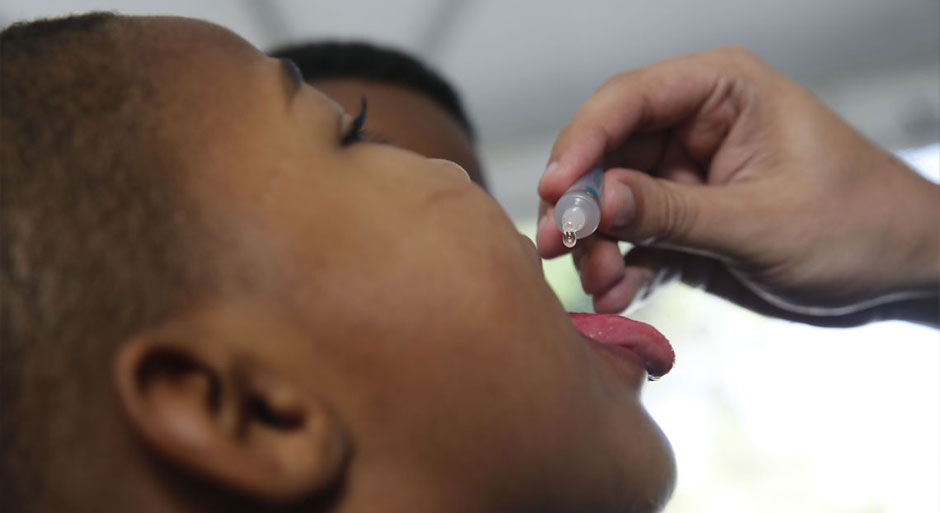
Insegurança interessada
Todas essas motivações para a hesitação vacinal são compreensíveis e, na avaliação dos especialistas, precisam ser consideradas na elaboração de novas estratégias de comunicação, que não podem mais se limitar a convocar a população para se vacinar (leia mais na pág. 12). Mas esses obstáculos têm se agravado com um fenômeno que, embora não seja propriamente novo, tem se intensificado durante a pandemia de Covid-19. De acordo com Ballallai, quando a vacina contra HPV foi introduzida nos calendários de imunização, grupos negacionistas pesquisaram e divulgaram amplamente a relação de eventos adversos notificados principalmente a partir do site do CDC (o Centro de Controle e Prevenção de Doenças dos Estados Unidos, na sigla em inglês), destacando principalmente os que sugerissem “distúrbios neurológicos”.
Agora, durante a pandemia, segundo ela, os grupos antivacinistas fizeram o mesmo, buscando as notificações principalmente em instituições da Inglaterra, que mantinham os registros de eventos adversos facilmente acessíveis. O resultado é que esse artifício – de divulgar os registros ignorando que eles não foram analisados e, portanto, não há qualquer tipo de comprovação da sua relação com a vacina – faz com que a farmacovigilância, que é considerada pela Organização Mundial de Saúde (OMS) como uma das principais estratégias para gerar confiança da população nas vacinas, seja instrumentalizada para ter o efeito contrário.
E essa nem é a única matéria-prima dos antivacinistas – que, historicamente, não têm força no Brasil. Ballalai explica que é relativamente comum que o medo e a ansiedade no momento da imunização causem efeitos associados ao “estresse pós-vacina”, que aumenta, por exemplo, a chance de desmaios e outros sintomas. “É psicológico”, explica, lembrando um caso recente que aconteceu no Acre, também envolvendo a vacina contra HPV. Entre 2014 – ano em que o imunizante foi introduzido no PNI – e 2017, houve no estado registro de inúmeros eventos adversos que indicavam sintomas variados. Segundo a vice-presidente da SBIm, houve uma demora em se procurar o Ministério da Saúde para apurar os casos. A investigação, por fim, foi feita em 2019, por pesquisadores da Universidade de São Paulo (USP), que analisaram 74 casos notificados.
Desses, 12 que apresentaram sintomas mais graves, como convulsões que foram inicialmente interpretadas como crises epilépticas, viajaram para São Paulo para uma análise mais rigorosa. Os resultados negaram qualquer associação com a vacina, embora tenham reconhecido que parte dos sintomas pode ter sido causada pelo estresse gerado no ato da vacinação. Em dez dos 12 casos mais graves analisados, o diagnóstico foi Crise Psicogênica Não-epilética (CNEP), uma síndrome de origem psicológica que, como explica matéria jornalística do Portal USP, é muito parecida com as crises epiléticas, mas não “tem associação com as descargas elétricas da epilepsia”. Apenas dois irmãos foram diagnosticados com um tipo de epilepsia, mas de origem genética, que se manifesta mais frequentemente na adolescência. Em nenhum dos casos identificou-se qualquer relação com efeito causado pelo imunizante. “Mas o estrago já estava feito”, lamenta Ballalai, ressaltando que, embora não seja um fenômeno novo, os grupos que se aproveitam dessas situações para militar contra a vacina hoje “ganharam um suporte inacreditável no país”. “Pesquisas sobre confiança em vacina mostram que um dos fatores principais é a confiança nas autoridades públicas. Quando elas vão a público dizer que não vão tomar vacina e ainda acolher antivacinistas, abre-se aí um campo muito grande [de conflito]”, avalia.
Responsáveis de várias jovens imunizadas contra o HPV no Acre nesse período simplesmente não aceitaram os resultados do acompanhamento feito pelos pesquisadores da USP. E, dessa recusa, nasceu, em 2021, uma Associação Brasileira de Vítimas de Vacinas e Medicamentos (Abravac). “Somos brasileiros (as) convenientemente esquecidos das estatísticas de erros médicos, onde tudo é a ‘ciência’, mas que apresentam ao mundo terapias jamais usadas em seres humanos, onde qualquer resultado pode acontecer e a única resposta que nos dão é para ter fé e acreditar. Mas não era ciência?! Enfim, estamos aqui, e unimos as nossas experiências às de milhões de brasileiros assustados, desorientados e pressionados pela mídia global”, diz o site da entidade.
É ciência e é seguro
No campo dos imunobiológicos, a ideia das populações feitas de cobaias com a aplicação de “terapias jamais usadas em seres humanos”, como denuncia o site da Associação, não tem qualquer respaldo na realidade. Como se noticiou largamente durante a pandemia de Covid-19, que fomentou a descoberta de imunizantes para uma nova doença em tempo recorde, todos os passos para o desenvolvimento de uma vacina que chegue a ser autorizada para uso na população são rigorosamente controlados. Após testes em laboratório e animais, quando é o caso, há dois momentos de experimentos com a vacina em humanos. No primeiro, de estudos clínicos, a quantidade de testes é menor. Já na fase 3, que é a última antes do pedido de registro às agências reguladoras – no caso do Brasil, a Anvisa –, o estudo é feito em grandes populações, que envolvem milhões de pessoas. Somente após a comprovação da sua eficácia, segurança e qualidade, após todas essas etapas, uma vacina pode ter sua distribuição e comercialização autorizada para a população em geral. “Nós temos uma capacidade hoje muito grande de dizer o que as vacinas causam. Nunca se aplicou tanta vacina em tão curto prazo”, diz Ballalai, referindo-se às fases de teste.
O discurso de que é preciso uma preocupação extra com a segurança dos imunizantes para as crianças também não condiz com a forma como as vacinas são desenvolvidas hoje. Isso porque, como explica Renato Kfouri, a amostragem selecionada para a realização dos testes, tanto dos estudos clínicos quanto da fase 3, em geral reflete os segmentos da população que são o público-alvo da vacina. Foi por isso, inclusive, que os imunizantes contra a Covid-19 para crianças foram autorizados por último – como a população mais vulnerável à doença eram idosos e pessoas adultas com comorbidades, os primeiros testes priorizaram esse segmento. Só quando foi possível fazer os mesmos testes em crianças, comprovando a qualidade e a segurança da vacina para esse público, ela pôde chegar aos braços dos pequenos.
Isso não quer dizer que, depois de distribuída para uma população certamente mais diversa do que a que fez parte dos testes, não possam surgir novidades. Aliás, é exatamente para isso que existe e é tão importante o trabalho de farmacovigilância. “Nós falamos em reações adversas porque é necessário ser transparente com a população. Não estamos aqui escondendo nada, estamos falando que a vacina protege sim, mas pode apresentar algumas reações adversas, a maioria transitórias, que em dois ou três dias passam. São raríssimos os casos graves. Em geral, o custo-benefício das vacinas é muito alto”, afirma Akira Homma.
Diante disso, a grande pergunta é até que ponto se toleram os efeitos colaterais de uma vacina. Sabe aquele cálculo de risco-benefício que Ballalai acredita que as pessoas estão fazendo por conta própria para decidir se vacinam ou não os filhos? É exatamente isso que os pesquisadores e as agências reguladoras fazem para liberar e recomendar ou não cada vacina para cada segmento populacional – só que, nesse caso, as decisões são fundamentadas em dados e com rigor científico. Kfouri detalha: “A Covid-19 é o exemplo mais evidente. O idoso tem 80 vezes mais risco de hospitalização e morte. Então, se você falar que tem um caso de trombose com a vacina da AstraZeneca ou um caso de miocardite em adultos vacinados para cada 200 mil doses de vacina aplicadas, por exemplo, mesmo assim vamos orientar a vacinar todos os idosos porque vamos salvar muito mais vidas do que as miocardites e as trombose que vão aparecer. Mas essa mesma frequência de eventos adversos pode ser inadmissível em uma criança [que tem menos chance de desenvolver casos graves de Covid-19] porque vamos ter mais complicação com a vacina do que com a doença nessa população”.
No caso da Covid-19, ele assegura que, mesmo com a vantagem da vacina sendo menor em crianças do que em adultos – já que elas mais raramente desenvolvem casos graves –, os benefícios da imunização ultrapassam em muito os riscos. Quando a pandemia passar, a depender do quadro epidemiológico, diz, é até possível que a decisão seja focar nos grupos prioritários, deixando de vacinar crianças. “Mas isso seria em outro momento. Hoje, nem se discute”, afirma.
Como pesquisador de Bio-Manguinhos – unidade técnico-científica da Fiocruz que produz dez vacinas que compõem o calendário do PNI, além de ser responsável pela produção nacional da vacina da AstraZeneca contra Covid-19 –, Akira Homma defende que é muito importante esclarecer a população sobre a segurança das vacinas. “Prevenindo a doença, você previne dores, tristezas, sequelas e propicia realmente melhoria da qualidade da população, sem falar que a vacinação tem sido uma das formas que possibilitam o aumento da expectativa de vida”, resume o pesquisador. A reportagem tentou entrevistar um representante do PNI, via assessoria de imprensa, mas não obteve resposta.
O papel da comunicação na cobertura vacinal
Pesquisadores defendem que é preciso investir em mais campanhas, valorizar a determinação social da saúde e reduzir o foco na responsabilidade individual
O grande desafio, a meu ver, é o da comunicaç?o”. A opini?o é de Renato Kfouri, presidente da Diretoria
.Científica da Sociedade Brasileira de Pediatria (SBP), e se refere ? necessidade de recuperar as altas taxas de vacinaç?o que v?m despencando nos últimos anos. A quest?o é que n?o basta apenas informar as pessoas de que existe vacina no posto ou sobre o dia ‘D’ da campanha de imunizaç?o: a estratégia precisa levar em conta as raz?es que levaram parte significativa da populaç?o a deixar de vacinar os filhos. “Essa geraç?o de pais nem sabe o que é caxumba, coqueluche, difteria, sarampo. Ent?o, o grande desafio da comunicaç?o é continuar mantendo o engajamento na vacinaç?o da populaç?o a despeito de ela n?o conviver mais com essas doenças”, analisa Kfouri, ressaltando que, embora várias instituiç?es e entidades científicas estejam se esforçando para dialogar com a sociedade sobre o tema, o que falta no Brasil hoje é “comunicaç?o oficial”.
A cobertura vacinal parece apenas um capítulo desse problema. A falta de investimento em campanhas educativas nacionais sobre os métodos de proteç?o contra o HIV, por exemplo, foi uma das principais queixas dos entrevistados da reportagem ‘40 anos de uma pandemia que n?o acabou’, publicada recentemente na revista Poli n? 80. Já no contexto da crise sanitária atual, dados da Ag?ncia Pública disponibilizados via Lei de Acesso ? Informaç?o mostraram que, até abril de 2021, o governo federal tinha gastado R$ 5 milh?es com campanha de vacinaç?o contra Covid-19, enquanto as aç?es de comunicaç?o para divulgaç?o de tratamento precoce – negado pelas evid?ncias científicas – teriam custado quatro vezes mais. “O que houve foi uma política intencional de produç?o de ignorância e desinformaç?o”, analisa Tania Fernandes, pesquisadora da Casa de Oswaldo Cruz (COC/Fiocruz), que estudou o processo social que gerou a Revolta da Vacina no início do século passado e identifica muitas diferenças com o que se viu durante a pandemia de Covid-19. “O negacionismo hoje aparece como política de Estado”, diz.
De fato, mesmo quem analisa criticamente a aposta em estratégias de campanhas de saúde e comunicaç?o, como a pesquisadora do Instituto de Comunicaç?o e Informaç?o em Ci?ncia e Tecnologia em Saúde (Icict/Fiocruz) Janine Cardoso, hoje ressalta a falta que essas iniciativas fazem. “As campanhas t?m importância no sentido de colocar quest?es na agenda pública”, diz Cardoso. E n?o há dúvidas de que a baixa cobertura vacinal e o risco das doenças que já n?o amedrontam a populaç?o precisam entrar na pauta.
Procurado pela reportagem via assessoria de imprensa, o Ministério da Saúde n?o respondeu ? solicitaç?o de entrevista, que incluía quest?es sobre estratégias de comunicaç?o.
Que comunicação?
A urg?ncia, portanto, é fortalecer as aç?es de comunicaç?o de alcance nacional, que t?m perdido espaço n?o só em relaç?o à imunizaç?o. Mas a leitura crítica desse tipo de estratégia ajuda também a refletir sobre como essa retomada pode ser mais eficaz. A principal crítica sobre o modelo campanhista denuncia uma certa ilus?o de que esse tipo de iniciativa conseguiria, “quase automaticamente”, provocar uma mudança de comportamento na populaç?o. “N?o é só uma quest?o de explicar direitinho, usando as palavras que as pessoas entendam”, analisa Cardoso, que desenvolveu essa análise na dissertaç?o ‘Comunicaç?o, saúde e discurso preventivo: reflex?es a partir de uma leitura das campanhas nacionais de Aids veiculadas pela TV (1987-1999)’.
Ela explica que o que fica de fora quando se aposta nessa estratégia de apenas dizer o que a populaç?o deve fazer s?o exatamente os aspectos relacionados ? determinaç?o social do processo de saúde e doença. É como acreditar que, no contexto atual, problemas como a dificuldade de acesso, a falta de formaç?o dos profissionais e o próprio medo do desconhecido que as vacinas novas costumam provocar (ver pág. 6), pudessem ser facilmente superados com vídeos, cartazes, posts e outras peças de comunicaç?o bem feitas.
O próprio negacionismo, nos seus mais variados tipos, precisa, segundo a pesquisadora, de uma abordagem que vá além da polarizaç?o entre a verdade e a mentira. “Negar o negacionismo obviamente é uma posiç?o, mas entender por que ele conquista e seduz, que tipo de dúvidas ele coloca, é uma coisa que a gente n?o pode deixar de fazer”, defende. Um exemplo diretamente relacionado ao problema da cobertura vacinal, para Cardoso, s?o os estudos que apontam como a sensaç?o de ser ouvido e de ter o seu saber prático do cuidado valorizado está entre as raz?es que levam alguns pais a se sentirem atraídos pelo discurso antivacina.
Um desdobramento problemático de toda essa concepç?o, segundo a pesquisadora, é a naturalizaç?o da “?nfase na responsabilizaç?o individual” nas estratégias de comunicaç?o e saúde. Ela cita como exemplo o caso das campanhas de combate à dengue, que se concentram em orientaç?es prescritivas como “tire a água do seu vasinho”. “O foco é sempre na proteç?o individual. É voltado para o bom cidad?o que faz tudo: cuida do seu quintal, dos seus potinhos e culpa o vizinho”, critica. Diante de uma crise sanitária como a que foi causada pela Covid-19 e do problema estrutural que a baixa cobertura vacinal representa, os limites dessa concepç?o de comunicaç?o e de saúde se tornam ainda mais evidentes. “Existe uma dimens?o coletiva da decis?o individual de vacinar. A quest?o é que essa é uma dimens?o que nunca habitou as campanhas. Qual é o apelo? ‘Vacine seu filho, proteja seu filho’”, diz Cardoso, que completa: “A gente tem um déficit no debate público sobre essa dimens?o mais coletiva”. Diante dos atuais índices de cobertura vacinal no Brasil e, particularmente, da baixa ades?o ? imunizaç?o infantil contra a Covid-19, talvez a realidade nunca tenha sido t?o didática.
Qual é a sua Dúvida?
A vacina contra Covid-19 foi desenvolvida muito rapidamente, diferente de todas as outras. Como posso confiar numa vacina assim?
A vice-presidente da Sociedade Brasileira de Imunizações (SBIm), Isabella Ballalai, explica que a parte mais demorada de desenvolvimento de uma vacina é a fase “pré-estudo”, quando se define a plataforma na qual será produzido aquele antígeno. Ressaltando que a Organização Mundial de Saúde (OMS) já vinha se preparando para o enfrentamento de pandemias e que o caso mais recente era exatamente a de influenza, ela conta que cientistas do mundo todo já testavam plataformas diferentes capazes de “gerar uma vacina rápida” contra a doença. E esse é apenas um exemplo: em entrevista para a matéria ‘Aprender com o passado’, publicada na edição nº 80 da Revista Poli, o pesquisador do Inca Marcelo Soares também destacou que “as tecnologias que tornaram possível a produção de vacinas contra a Covid-19 em menos de um ano são herdeiras direta dos estudos de combate à Aids”. O fato é que parte significativa do caminho já estava adiantado em função de pesquisas para outras doenças. “Para a ciência, não tinha nada totalmente novo. O conhecimento [já acumulado] permitiu que plataformas candidatas que se mostravam com mais possibilidade de dar certo foram escolhidas”, resume Ballalai.
A pandemia de Covid-19 mostrou que em vários países, como Estados Unidos e França, a população tem mais resistência à vacinação do que no Brasil. Isso não mostra que não vacinar é realmente a melhor opção?
Para Isabella Ballalai, um indicador claro de que a situação do controle de doenças na Europa não é melhor do que no Brasil é o fato de, até hoje, o continente nunca ter eliminado o sarampo. Renato Kfouri, presidente do Departamento Científico da Sociedade Brasileira de Pediatria (SBP), também lembra os surtos de coqueluche que alguns países europeus vivem até hoje. Historicamente, diz ele, as Américas eliminaram a maior parte das doenças imunopreveníveis antes do velho continente. “Aqui acabou primeiro a pólio, eliminamos o sarampo, a rubéola e o tétano neonatal. Fomos sempre o berço dos programas de vacinação de mais sucesso”, orgulha-se. Já sobre os EUA, ele destaca o fato de não haver um sistema público e universal de saúde, como o Brasil. Por aqui, todas as vacinas que compõem a caderneta do Programa Nacional de Imunizações (PNI), consideradas indispensáveis para a proteção coletiva da população, são oferecidas pelo SUS, gratuitamente. Nos EUA, em geral a vacina é um serviço privado, pago pelo seguro saúde – claro que existem exceções em momentos de crise, como a atual pandemia de Covid-19,
em que os imunizantes foram distribuídos gratuitamente, mas a falta de cultura de imunização como política pública de prevenção de doenças fez com que alguns especialistas apontassem, inclusive, o medo de ter que pagar pela vacina como uma das possíveis razões para a baixa adesão à vacinação no país.
Os movimentos antivacina também são um obstáculo maior nesses países. Um caso exemplar é o do médico inglês Andrew Wakefield que, em 1998, publicou um estudo no conceituado periódico científico Lancet afirmando que a vacina contra o sarampo causava autismo. Após a descoberta de que a pesquisa era uma fraude, o médico perdeu o registro profissional e o artigo foi desmentido pela revista, mas, na avaliação de Ballalai, depois desse caso a população de vários países da Europa nunca recuperou completamente a confiança na imunização. Mas o que ela destaca como essencial para entender essa diferença de comportamento em relação à vacinação é, novamente, a “percepção de risco”. “O sarampo pode ser grave para qualquer criança mas, dependendo das condições de vida, de alimentação, o risco aumenta para o óbito. A doença infecciosa na Europa, nunca foi igual aqui. O que fez o brasileiro confiar na vacina e acreditar no seu resultado foi ver que as nossas crianças pararam de morrer. Pelas suas condições de vida, os europeus não estão tão preocupados porque uma diarreia com rotavírus, por exemplo, lá tem gravidade menor, enquanto aqui causa uma mortalidade alta”, exemplifica.
A maioria das doenças para as quais são oferecidas vacinas no SUS não causam doenças graves, certo? Por que devo submeter meus filhos ao risco de eventos adversos da vacina? Não é melhor deixar que eles contraiam essas doenças?
Não. Em primeiro lugar, é preciso reforçar que as vacinas são seguras e que, quando se define que elas serão oferecidas para determinado segmento populacional, já está embutida nessa decisão a constatação de que os benefícios que elas trazem são maiores do que os riscos de eventos adversos – que, em sua esmagadora maioria, são leves e passageiros. Mas é preciso também desmistificar a ideia de que essas doenças não oferecem risco. Para ficar apenas em alguns exemplos, uma a cada 200 crianças que contraem poliomielite desenvolve paralisia irreversível dos membros, principalmente inferiores, sem contar que, entre esses, de 5% a 10% morrem por paralisia dos músculos respiratórios, segundo a Organização Pan-Americana de Saúde (Opas). Além de também levar à morte, o sarampo pode deixar sequelas graves – a cada mil crianças contaminadas, em média uma vai ficar surda em função da doença, sem contar os riscos de cegueira e outros problemas. Coqueluche e difteria em bebês, explica o representante da Sociedade Brasileira de Pediatria, são causas comuns de hospitalização e podem gerar sequelas neurológicas. Ele destaca ainda os casos de crianças que nascem com má-formação porque a mãe contraiu rubéola durante a gravidez.
“Cada uma dessas doenças tem um impacto diferente”, diz Kfouri.
SE TIVER OUTRAS DÚVIDAS SOBRE VACINAÇÃO, ENTRE EM CONTATO QUE A GENTE RESPONDE. ESCREVA PARA comunicacao.epsjv@fiocruz.br.
*Reportagem produzida para a edição de nº 83 da Revista Poli – Saúde, Educação e Trabalho, da Escola Politécnica de Saúde Joaquim Venâncio – Fiocruz